ご挨拶
「ろうさい病院にかかってよかった」の声を聞くために我々心臓血管外科は全身全霊で治療に努めます。
当科では、患者さんの抱えるすべての条件を考慮して、その患者さんに合ったベストの治療を行うことを信念としております。
良い手術を提供するのはもちろんのこと、術前、術後の準備、診療も重要視しており、医師、看護師、薬剤師、放射線技師、臨床工学技士、臨床検査技師、理学療法士、管理栄養士、医療事務皆で情報共有を常に行っています。
一つのチームとして、入院から退院まで細やかなサポートを行い、常により良い治療方法の選択し、日々の診療を行っております。
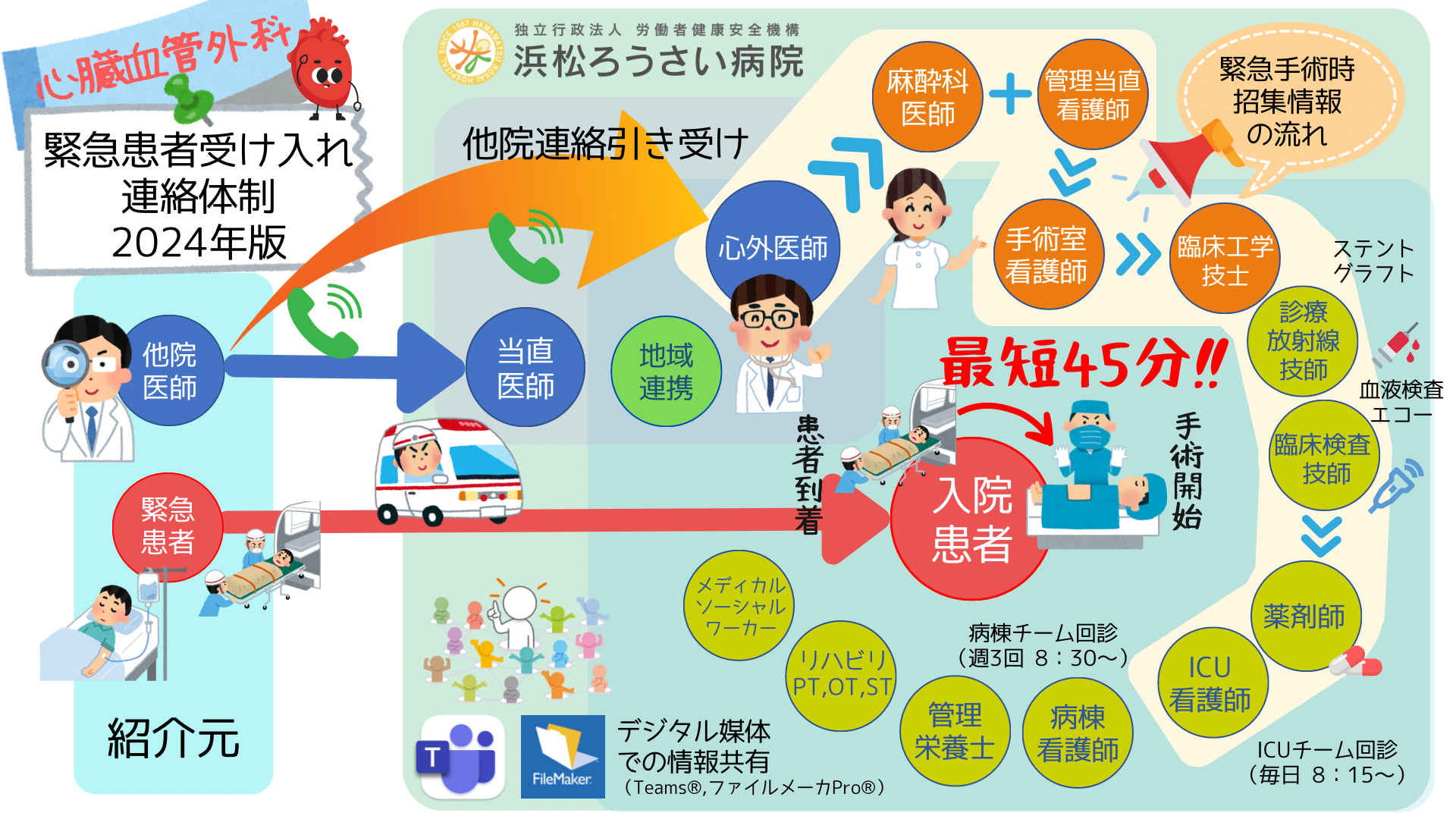
診療内容
−こんな症状の患者様おられませんか?お気軽にご相談ください−
心臓や大血管の疾患の中には最終的に外科的手術が必要となるものが少なくありませんが、近年では診断と治療の進歩に伴い、まだ無症状の段階で外科的介入をした方が予後が良いとされる病態や、早期の介入によってより低侵襲な治療が選択できるというケースも多くなってきました。
また、「動悸で不整脈が見つかったら弁膜症を合併していた」「足の痺れで閉塞性動脈硬化症と診断されたら狭心症を合併していた」などというように、軽微な症状の陰に重篤な疾患が隠れている場合も少なくありません。
他の領域の疾患と同様に心臓・大血管疾患に関しても早期発見・早期治療が大事ということなのですが、残念ながら無症状や症状が軽い段階ではなかなか診断に至らないことが多いのも現実です。
そこでこのたび当院では紹介をご検討いただける先生方に向けて「心臓血管外科ホットライン」を開設いたしましたので、緊急の対応が必要な場合のみならず、気になる症状や所見はあるのだけれどはっきりと診断がつかない、内科に紹介すべきか外科に紹介すべきかわからない、手術適応かどうかわからない、といった理由で紹介を迷っておられる患者様に関する事前のご相談もよろこんで承ります。
どうぞお気軽にお電話ください。

対象疾患
成人心臓、大動脈、末梢血管疾患
虚血性心疾患
- 狭心症
- 心筋梗塞
- 左室破裂
- 心室中隔穿孔など
弁膜症
- 大動脈弁狭窄症
- 大動脈弁閉鎖不全症
- 僧帽弁狭窄症
- 僧帽弁閉鎖不全症
- 三尖弁閉鎖不全症など
大血管
- 胸部
- 腹部
- 胸腹部大動脈瘤
- 急性大動脈解離
- 慢性大動脈解離など
末梢血管
- 閉塞性動脈硬化症
- 四肢
- 内臓動脈瘤など
医師紹介

部長 兼 臨床工学部部長
長澤 淳 ながさわ あつし
| 専門分野 |
|
|---|---|
| 出身大学 |
|
| 認定資格 |
|
診療実績
心臓血管外科部長 長澤 淳 のコメント
2025年4月1日より心臓血管外科部長に着任しました長澤 淳(ながさわ あつし)と申します。
前任の島本 健先生と同じく1995年(平成7年)に京都大学医学部を卒業後、京都大学医学部附属病院心臓血管外科で当時の伴 敏彦教授の薫陶を受けて心臓血管外科医としての修練を開始し、最初の赴任先であります小倉記念病院では岡林 均先生(前岩手医科大学教授)の下で心臓血管外科医としての基礎を叩き込まれ、その後大学院での研究生活をはさんで三菱京都病院では中島博之先生(現山梨大学教授)、神戸市立医療センター中央市民病院では小山忠明先生(現関西医科大学教授)といった偉大な先生方の御指導を仰ぎながら、一貫して成人心臓血管外科領域の治療、手術に従事してまいりました。
このたび縁あってこの伝統ある浜松ろうさい病院心臓血管外科部長を拝命することとなりましたが、特に得手不得手ということもなく一通りの修練は積んでまいりましたので、一日も早く遠州の風土・文化に馴染み、この地域の心臓血管外科治療の一端を支えるべく精進してまいりたいと存じます。何卒よろしくお願い申し上げます。
執刀症例
心臓大血管手術
… 1138例
| 執刀数 | 執刀数 | ||
|---|---|---|---|
| 虚血性心疾患手術 | |||
| 冠動脈バイパス術(CABG) 単独CABG オフポンプCABG |
441 305 255 |
心筋梗塞合併症手術 左室自由壁破裂修復術 心室中隔穿孔修復術 |
12 6 6 |
| 弁膜症手術 | |||
| 大動脈弁置換術 径カテーテル的大動脈弁留置術 僧帽弁置換術 僧帽弁形成術 |
284 18 105 104 |
三尖弁置換術 三尖弁形成術 spiral suspension メイズ手術 |
7 113 6 61 |
| 胸部大動脈手術 | |||
| 非急性大動脈解離手術 全弓部置換術 胸部下行置換術 胸腹部置換術 大動脈基部再建術 |
195 89 11 26 21 |
急性大動脈解離手術 全弓部置換術 胸部下行置換術 大動脈基部再建術 |
178 120 2 3 |
| 先天性心疾患/その他 | |||
| 心房中隔欠損修復術 左房粘液種/左房内腫瘍切除術 心膜切除術(収縮性心膜炎) |
19 14 10 |
心臓内血栓除去術 心臓外傷/穿孔修復術 心室瘤手術 |
6 5 3 |
末梢動脈手術
… 82例
| 執刀数 | 執刀数 | ||
|---|---|---|---|
| 腹部大動脈瘤手術 緊急腹部大動脈瘤手術 |
48 19 |
その他の末梢動脈手術 | 35 |
手術指導症例(指導的助手)
| 執刀数 | 執刀数 | ||
|---|---|---|---|
| 胸部大血管手術 | 219 | 末梢動脈手術 | 102 |
30日死亡率
| 執刀数 | 執刀数 | ||
|---|---|---|---|
| 心臓大血管手術 予定手術死亡率 緊急手術死亡率 急性大動脈解離手術死亡率 |
1.5% 11.5% 9.0% |
末梢動脈手術 予定手術死亡率 緊急手術死亡率 緊急腹部大動脈瘤手術死亡率 |
1.8% 7.7% 15.8% |

副部長
瀧本 真也 たきもと しんや
| 専門分野 | 心臓血管外科 |
|---|---|
| 認定資格 |
|

副部長
坂本 和久 さかもと かずひさ
| 専門分野 | 心臓血管外科 |
|---|---|
| 認定資格 |
|
診療実績
心臓血管外科 坂本和久 のコメント
2024年4月1日より浜松ろうさい病院心臓血管外科へ着任しました坂本和久です。
2003年に広島大学医学部を卒業後、京都大学心臓血管外科へ入局し、京都大学、大阪赤十字病院、京都大学と修練を積んでまいりました。
2021年4月からは、小倉記念病院へ赴任し、開胸手術からカテーテル手術まで多くの症例を執刀してまいりました。
直近3年では、胸部心臓大血管手術は280例を執刀いたしました。
おおよそ半数の121例がカテーテルでの手術(経カテーテル大動脈弁留置術、胸部大動脈ステントグラフト内挿術)でした。
冠動脈バイパス手術は、半数が緊急症例でした。
弁膜症では経カテーテル大動脈弁留置術を20例行い、主に経大動脈アプローチを行ってまいりました。
複合手術や再手術も執刀させていただいています。
大動脈疾患は、大動脈基部手術や左開胸での広範囲置換も経験してまいりました。
急性大動脈解離に対する手術は47例(A型34例、B型13例)行いました。
A型解離に対しては約半数に上行、弓部置換を行っております。
臨床成績は院内死亡はA型解離に対しての開胸手術では1例(3.2%)のみです。
腹部大動脈瘤では開腹手術が難しい既往症を持たれている患者さんやご高齢の患者さんが増えている印象です。
そのため解剖学的に厳しい条件も多い理由で、ステントグラフト内挿術の執刀が多くなっています。
まだまだ未熟な点もございますが、これまでの経験を活かし、浜松ろうさい病院心臓血管外科のチームの一員として、診療の質を上げ、浜松の皆様の健康維持に少しでも貢献できるように努力する所存です。
執刀症例
| 執刀数 | 緊急 | 執刀数 | 緊急 | ||
|---|---|---|---|---|---|
| 虚血性心疾患 | 26 | 15 | 胸部大動脈疾患 | 180 | 56 |
| 冠動脈バイパス 人工心肺補助 人工心肺非使用 左室形成 心筋梗塞後心室中隔穿孔修復 左室自由壁破裂修復 その他 |
11 10 2 1 1 1 |
大動脈基部置換 上行大動脈置換 弓部置換 下行、胸腹部 ステントグラフト内挿術 内、急性解離手術 |
6 20 43 8 101 47 |
||
| 弁膜症 | 74 | 7 | 腹部大動脈疾患 | 95 | 9 |
| 経カテーテル大動脈弁留置 大動脈弁置換術 大動脈弁形成術 僧帽弁形成術 僧帽弁置換術 |
20 30 2 11 9 |
開腹人工血管置換 ステントグラフト内挿術 内、破裂 |
26 69 9 |
||
| 末梢血管、その他 | 29 | 13 | |||

部長(事務取扱)/ ※副院長 / ※中央診療部統括部長(兼務)/ ※患者支援センター長(事務取扱)/ ※診療支援室長(事務取扱)
西澤 純一郎 にしざわ じゅんいちろう
| 専門分野 |
|
|---|---|
| 認定資格 |
|
外来担当医表
| 月曜日 | 火曜日 | 水曜日 | 木曜日 | 金曜日 | |
|---|---|---|---|---|---|
| 午前 | 坂本 和久 | ー | 西澤 純一郎 | ー | 長澤 淳 西澤 純一郎 瀧本 真也 |
| 午後 | ー | ー | - | ー | ー |
診療実績
2023年10月から1年間での我々の成績
2023年10月から2024年9月までの1年間の開心術(人工心肺症例+オフポンプ冠動脈バイパス術+胸部ステントグラフト留置術)は100例、心臓大血管手術は148例に行いました。
コロナの影響や働き方改革やHybrid 手術室の工事の影響で、緊急手術をできないタイミングもあり、去年よりも症例数は減少しました。緊急手術を行わなければ致死的になるA型急性大動脈解離の緊急手術を20例に行いました。2024年11月よりHybrid手術室運用開始予定であり、カテーテル治療と外科手術をさらに多面的に治療できる体制となります。
手術後の経過に関しましては、この1年間での30日死亡例は2名で、2例ともに急性心筋梗塞後に伴う機械的合併症に対する緊急手術を施行された患者様でした。1例は80歳男性、他院で急性心筋梗塞にカテーテル治療(PCI)を施行され、その後循環動態を保つことのできないほどの僧帽弁閉鎖不全症を発症し、僧帽弁置換術をしなければならなかった症例です。もう1例は90歳女性、他院で急性心筋梗塞にカテーテル治療(PCI)を施行され、心室中隔穿孔を発症し、修復術を施行しなければならなかった症例でした。どちらとも当院搬送時には循環動態を保つことができない状態でした。なんとか手術開始まで繋ぎ止め、想定どおりの手術を行いました。ご高齢で手術前からの心臓や多臓器へのダメージが大きく、力及びませんでした。
一方で予定手術においては在院死亡認めず、緊急手術症例も含め、多くの方に元気に退院していただくことができました。これもコメディカルメンバーを含めたチームの努力と協力のおかげと深く感謝しています。
普段から浜松労災病院への信頼を寄せていただき、誠にありがとうございます。その期待に応えるため、今後とも一層の努力を続けてまいります。
2022年10月から1年間での我々の成績
2022年10月から2023年9月までの一年間の開心術(人工心肺症例プラスオフポンプ冠動脈バイパス術+胸部ステントグラフト留置術)は136例、心臓大血管手術は156例に行いました。
コロナの影響や働き方改革など様々は要因がありますが、一昨年と同様の信頼を我々に寄せていただいて本当に感謝しております。
緊急手術を行わなければ致死的になるA型急性大動脈解離の緊急手術を31例に行いました。
これもチームメンバーのたゆまぬ努力と協力のおかげと深く感謝しています。
この1年間の30日死亡は5名で1例が予定手術、4例が緊急手術の患者さんでした。
予定手術の1例は高齢女性で上行大動脈にも下行大動脈にも動脈瘤があり一期的には手術できず上行大動脈瘤を治療、待機中に下行大動脈が破裂したのでした。
緊急手術の4例はすべて大動脈手術の患者さんでした。
1例は94歳と超高齢のA型急性大動脈解離でご家族が強く手術を希望されたのですが手術に耐えられなかったと思われる症例、1例は76歳女性で冠動脈バイパス術後にA型急性大動脈解離を発症し再手術しなければならなかった症例、1例が90歳男性の胸部大動脈破裂でステントグラフト留置をおこなったのですが、術前から喫煙から来る高度の肺気腫があり手術をきっかけに呼吸不全、全身衰弱となられた症例、一例が54歳男性でA型急性大動脈解離を他院で発症、大動脈基部の解離のために高度大動脈弁閉鎖不全からくる心不全を合併しており手術はうまくいったものの術後に多臓器不全を合併した症例でした。
患者さんやご家族が希望されて緊急手術でも何とかご期待に添いたいと努力していますが、年齢や術前状態の悪さ(喫煙、心不全など)というハンディキャップに打ち勝つことができなかった症例が目立ちました。
逆に行くとほとんどの予定手術と多くの緊急手術では元気に退院していただくことができており、これからも良い成績をおさめることができるように努力していきます。
2021年10月から1年間での我々の成績
2021年10月から2022年9月までの1年間の開心術(人工心肺症例+オフポンプ冠動脈バイパス術+胸部ステントグラフト留置術)は146例、心臓大血管手術は177例でした。
正中切開を行わないMICS手術は20例に行いました。
高齢者でもリスクが高くても患者さんのお役に立てそうであればひるまず逃げずに手術を行い、喜んでいただけそうな患者さんがいらっしゃったらMICS手術を行っています。
緊急手術もA型急性大動脈解離に29例手術を行いました。
緊急手術の依頼はほぼお断りしていません。
ほぼ、というのは2例立て続けにご紹介や手術室がどうしてもふさがっているという場合には泣く泣くお断りすることがあるからです。
この1年間での術後30日死亡は3例でした。
緊急手術の患者様は皆さん元気に退院転院していただきました。
救命できなかったのは以下のような患者様です。
一例目は87歳男性の肺癌末期脳転移のある方の急性心筋梗塞で、本人御家族に強い希望がありオフポンプ冠動脈バイパス術を行いましたが、術後一旦元気になられたのですが脳転移のため意識状態が急激に悪化され救命できませんでした。
二例目は79歳男性の大動脈弁置換術後の僧帽弁狭窄症・三尖弁閉鎖不全症・肝不全の患者様で、再手術で僧帽弁置換術三尖弁形成術を行いましたが、術後右心不全が強く救命できませんでした。
三例目の患者様は77歳男性の虚血性僧帽弁閉鎖不全症で冠動脈バイパス術・僧帽弁置換術を行いましたが、もともと心機能が悪く不整脈をきっかけにショック状態となり救命できませんでした。
死亡は常に多くの教訓を我々に与えてくれます。
この1年の死亡は、患者様の状態が重症であったことが大きな理由であると思われました。
そういう患者様には、ご家族にも手術前に厳しい術前説明を行っているものの、さらに厳しい体液管理やリハビリなどを含むよい術前管理を行う必要があると思われました。
多くの信頼を浜松労災病院に寄せていただき本当にありがとうございました。
その期待に応えることができるようにこれからも精進します。
2020年10月からの1年間での我々の成績
島本が心臓血管外科部長として赴任した2020年10月から2021年9月までの1年間の開心術(人工心肺症例+オフポンプ冠動脈バイパス術+胸部ステントグラフト留置術)は156例、心臓大血管手術は181例でした。
正中切開を行わないMICS手術は17例に行いました。
2019年10月から2020年9月、つまり島本赴任前の開心術は40例、心臓大血管手術は55例でしたので、症例数は4倍弱に増加しました。
このHPにも記載しているように、高齢者でもリスクが高くても患者さんのお役に立てそうであればひるまず逃げずに手術を行う方針としています。
この1年間での術後30日死亡は2例で予定患者1例を術後ARDSで、緊急患者1例を多臓器不全で失いました。
2例とも高齢の胸部大血管患者様でした。
死亡は常に多くの教訓を我々に与えてくれます。
ARDSの経験により、周術期の嚥下評価訓練プログラムをアップグレードしました。
緊急の多臓器不全は、手術室での破裂が原因と考えられため、このHPにもあるように、手術室直接搬入プログラムをさらに洗練させつつあります。
多くの信頼を浜松労災病院に寄せていただき本当にありがとございました。
その期待に応えることができるようにこれからも精進します。
浜松ろうさい病院で提供できる最先端の手術治療
80歳、90歳以上の高齢者に対する手術成績の向上
80歳、90歳以上の患者様の手術成績
80歳を超える高齢の患者様も、年齢を理由に手術をお断りすることはありません。
90歳以上の方もリハビリ士や栄養士などと多面的に術前評価し、合格であれば手術を受けて多くの方が元気に退院していただいています。
ここまでお読みになった方は「島本先生は外科医だから、どんな患者さんも手術したがるんじゃないんですか?みんな元気に帰っておられないんじゃないですか?」と疑問をもたれるかもしれません。
振り返りたいと思います。
2020年10月島本の赴任から2022年12月まで当院心臓血管外科ではのべ560例の手術を行いました。
そのうち、80-84歳が83例、85-89歳が50例、90歳以上が18例ありました。
つまり80歳以上の患者さんの手術が全体の27%ということになります。
大変申し上げにくいことですが、そのうち7例(1.3%)の方が術後30日以内にお亡くなりになりました。
この成績は日本全国を比べて遜色のない良好な成績です。
7例のうち4例が予定手術、3例が緊急手術の患者様です。
7例の患者様の年齢は80歳未満が2例(予定2例)、80-84歳が2例(緊急2例)、85-89歳が2例(予定1例、緊急1例)、90歳以上が1例(緊急1例)となっています。
80歳未満で救命できなかった方は2人とも予定手術ですが、二人とも心不全が強く臓器機能が悪く手術リスクも高いのですが心臓が悪いのでどうしても手術しないといけなかったのでした。
私としても申し訳ない悔しい思いで一杯です。
術後30日以内の死亡率を年齢別にみると、80歳未満が0.5%、80-84歳が2.4%、85-89歳が4%、90歳以上が5.5%となっています。
高齢になるほどリスクが高くなる傾向は明白ですが、その一方で外科医が手術に耐えることができると判断すれば年齢がいくつであろうと9割以上の方が元気に退院できるというのは、心臓疾患をお持ちの高齢の患者様への大きな希望であると考えます。

最近では94歳の胸部大動脈瘤の患者様に人工心肺を使用した手術で胸部大動脈人工血管置換術を行い元気に退院していただきました。

患者様もご家族も手術希望が強く、何とか皆さまのお力になれて誇らしい気持ちになりました。
これからも浜松の患者様のお力になれるように一生懸命努力してまいりますので応援をよろしくお願いします。
一刻を争う患者さんは手術室に直接搬入
急性大動脈解離などショック状態で一刻の猶予もないような患者様の緊急手術は搬送後直接手術室の直行できる体制をとっています。
島本が部長として2020年10月に赴任してから半年間で17例の緊急手術がありましたが、そのうち紹介先病院でしっかりとした診断がつき、本人家族の同意がとられている患者様で3例(弓部大動脈瘤破裂1例、心タンポナーデを合併した急性大動脈解離2例)上記の方法で迅速に緊急手術を行いました。
非常に状態が悪いものの救命が必要な患者様ばかりで、3例とも救命することができました。
迅速な対応を必要とする症例にも臨機応変にチームで対応しています。
自己弁温存大動脈基部置換術-自分の大動脈弁を活用する
67歳男性。
心エコー図検査で高度の大動脈弁閉鎖不全症を認め当科に紹介されました。
心エコー図検査にて大動脈基部の拡大と高度大動脈弁逆流が認められます。
手術の際にバルサルバ洞が拡大して弁尖がお互いに接合しない様子が観察されました。
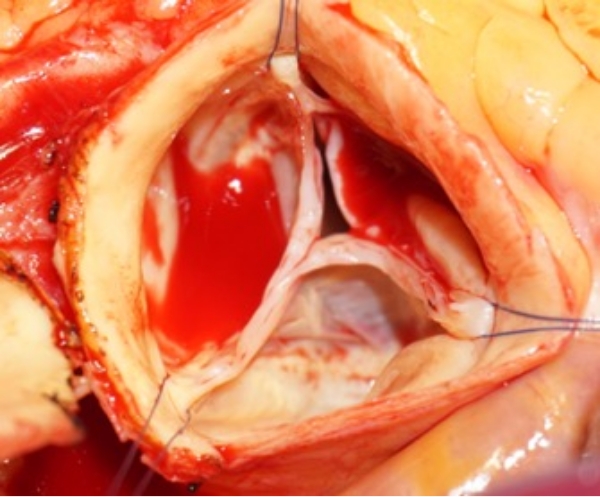
そのため冠動脈をボタン状に切離し、人工血管の中にバルサルバ洞を切除した後の大動脈基部構造を筒型の人工血管の中に収納しつつ人工血管の断端を左室─大動脈移行部に縫着,さらに大動脈弁尖付着部の遺残大動脈壁を人工血管内側に内縫い固定しました。
人工血管内に収納したのちに弁の接合の様子を内視鏡で観察することで手技の精度を上げています。
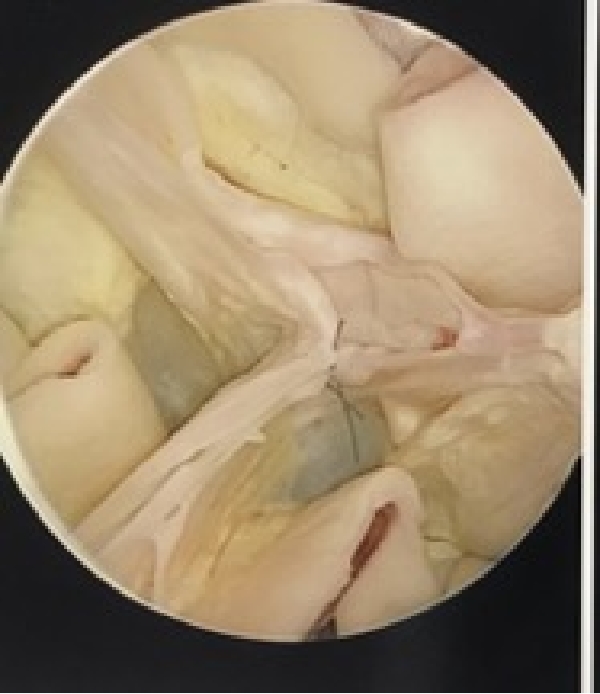
この症例では右冠尖に弁形成手技を追加しています。
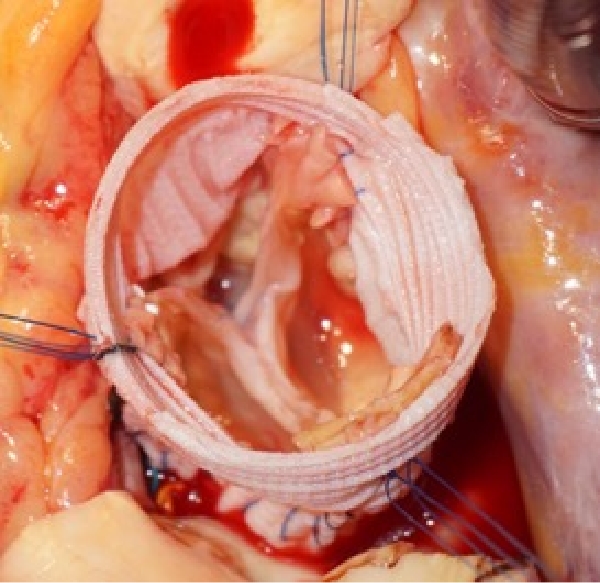
3つの弁尖が良好に接合しているのが肉眼でもわかります。
術後の心エコー図検査ではまったく大動脈弁逆流を認めていません。
手術は無輸血で無事終了しました。患者さんは術後13日目に元気に退院されました。
外科手術がハイリスクの患者様の治療-高齢者の透析患者
83歳 男性の透析患者様で突出部53㎜の嚢状瘤を認めました。
右冠動脈も閉塞していました。
瘤で気管支が圧迫されるためと考えらえる胸部症状があり手術を施行しました。
手術は人工心肺を使用して低体温循環停止下に弓部大動脈人工血管置換術+冠動脈バイパス術を施行しました。
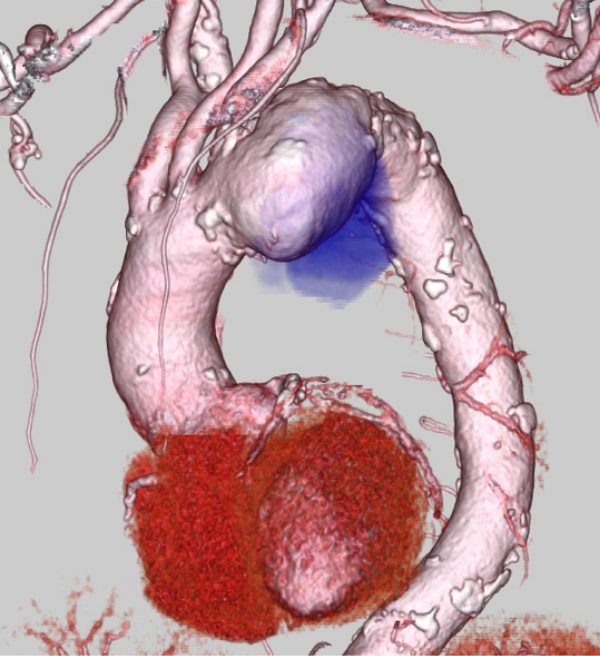
手術時間5時間3分は下半身循環停止60分でした。
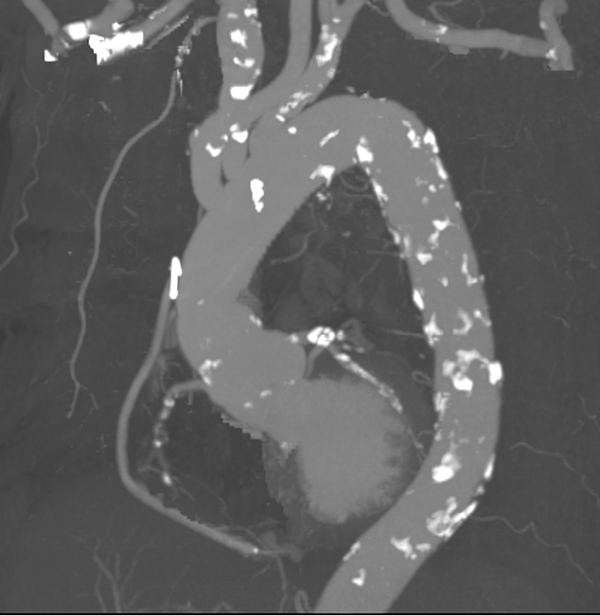
術後経過は順調でCTでも良好な人工血管の形態と冠動脈バイパスの開存を認めました。
術後16日目に自宅退院されました。
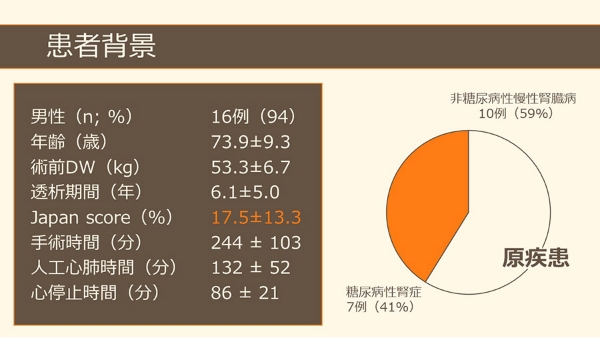
浜松労災病院における透析患者様に対する手術成績
2020年12月~2022年8月に透析患者17例を行いました。
人工心肺を使用し低体温循環停止を必要とした症例も含まれています。
術前の透析はを2〜3%上げて施行した症例が多いです。
これは周術期の腸管壊死など組織への血流が不足する(透析患者さんは血管が悪いことがおおいのでどうしても灌流が悪くなるのです)合併症を防ぐためです。
術後は17例が全員生存退院していただくことができました。
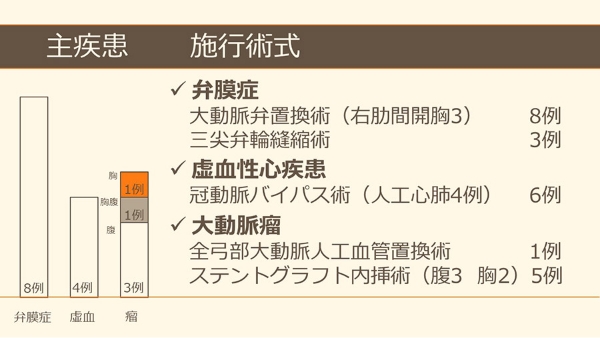

冠動脈バイパス術後 開存しているグラフトが瘤近傍に存在する遠位弓部大動脈瘤手術に対する開胸+胸部ステントグラフトハイブリット手術
81歳男性、21年前の冠動脈バイパス術3枝(左内胸動脈-左前下行枝, 大伏在静脈-左回旋枝, 大伏在静脈-右冠動脈)および15年前の腹部大動脈瘤人工血管置換術後の患者で、5年前にB型大動脈解離を発症し以後、胸部大動脈拡大をフォローされていた患者さんです。
経時的に拡大傾向は持続し、最大径で63mmとなり破裂のリスクがあるものの、Japan scoreという評価指標で予測術後死亡率が57.3%とリスクが高いため別の病院で手術を断られたものの、何とか治療してほしいと当院を受診されました。
大動脈瘤としては弓部から下行、胸腹部移行部までの広範囲のものであること、同時に腎機能低下(Cr1.49)、呼吸機能障害(%VC60.6、1秒量1.33L)、陳旧性心筋梗塞による心機能低下(EF43%)および左内胸動脈-左前下行枝バイパスグラフト開存症例であることからグラフト損傷しないように治療戦略を熟慮する必要がありました。
当科としては決定したプランは、下行中位から遠位の瘤が最大であるため、まず同部位に対しTEVARを先行しました。
次いで、再胸骨正中切開にて全弓部置換術およびオープンステントグラフト内挿術を施行しました。
再手術に習熟したスタッフで左内胸動脈グラフトを丁寧に剥離、同定。損傷することなく対処することが出来ました。
最後にオープンステントグラフトと初回のステントグラフトをつなげるようにTEVARを行い、弓部から胸腹部移行部までの広範囲胸部大動脈瘤の治療を完了しました。
ハイリスク症例ではありましたが合併症なく独歩退院となり現在は外来フォローアップ中です。
低侵襲手術
-
MICS(低侵襲心臓手術)
低侵襲手術の中には創部を小さくする手術と創部は小さくならないけれど身体の負担は小さくなる手術があります。
創部を小さくする手術がMICS手術です。
創部が小さいので技術的難易度が高いのですが、美容上の利点のみならず出血が少ない、回復が早いなどの有用性が示されています。
この手術を2020年までに42例行ってきました。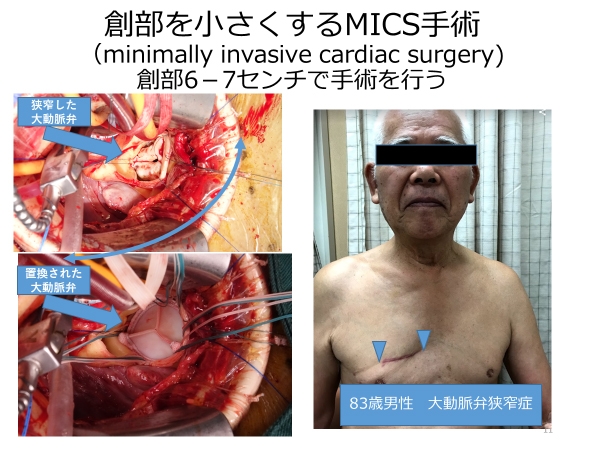
2020年10月から2022年4月まで13例の患者様に右前胸部小開胸(MICS)で大動脈弁置換術を行いました。
大腿動脈と大腿静脈から人工心肺を使用するために血管性状の良い患者様を適応としています。
大動脈弁狭窄症7例大動脈弁閉鎖不全6例でした。
手術としては大動脈遮断時間・手術時間が平均86分、239分と正中切開よりやや時間がかかりますが、全例元気に退院していただいています。
小さい切開でやることだけが一番大事であるとおもっているわけではありませんが、胸の真ん中に大きな傷があるから胸のあいた服は着ないとか大衆浴場いきたくないとかそんな悩みをおききすることもありますので、喜んでもらえそうな患者様には提案していきたいと思っています。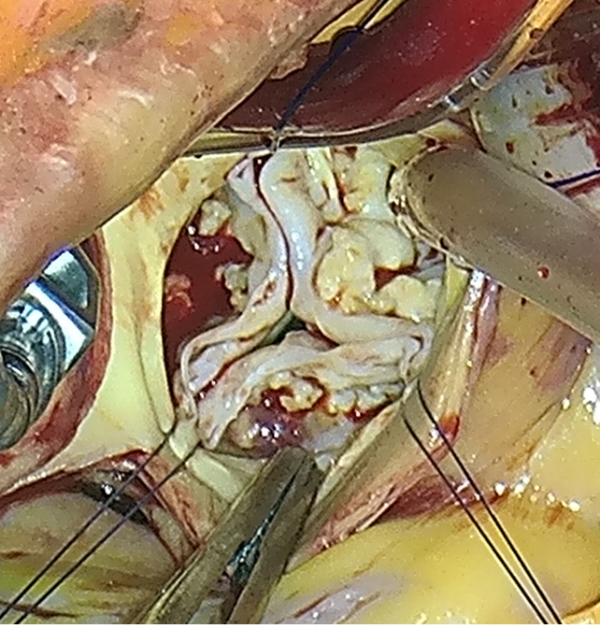
浜松労災病院でのMICS僧帽弁形成術
当院では2021年4月から右小開胸完全鏡視下僧帽弁形成術(MICS-MVP)を導入し、2022年10月までにMICS 僧帽弁形成術は 14例(男性7例・女性7例)となりました。
当院のMICSMVPは体外循環を右総大腿動脈送血・右総大腿静脈脱血で確立し、主創として右第3もしくは第4肋間に切開。
カメラ用ポートは主創から1肋間頭側、左手用ポートは主創から2肋間頭側に挿入しています。
平均年齢は62±14.6歳。
平均手術時間は263±34分。
平均人工心肺時間は191±22分。
平均大動脈遮断時間は132±16分でした。
在院死亡例はありません。
重篤な合併症も認めていません。
退院時の心エコーでは少量の逆流を1例認めたものの、そのほかの症例ではほぼ逆流は制御できていました。
創部は写真のように約4センチ程度と非常に小さいものとなっています。
大きな創部を必要とする患者様に無理にこの手術をすることはありませんが、若い方や希望のある方にはこの術式を行うようにしています。 -
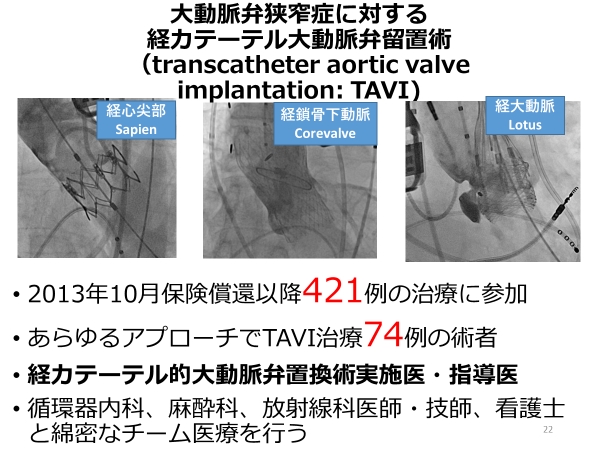
TAVI(経カテーテル的大動脈弁留置術)
大動脈弁狭窄症とは心臓弁膜症のひとつで、大動脈弁の開きが悪くなり、血液の流れが妨げられてしまう疾患です。
軽度のうちはほとんど自覚症状がありませんが、病状が進むと動悸や息切れ、疲れやすさなどの症状が現れ、重症になると失神や突然死に至る可能性もあります。
保存的治療では、症状の緩和や進行の抑制を行います。
弁そのものを治すわけではなく、薬でその時の状態よりも症状を緩和したり、進行を抑制することによって、心臓にかかる負担を取り除きます。
大動脈弁狭窄症が重症になると、薬による治療の効果は限定的で、開胸手術かカテーテル治療であるTAVIが必要になります。
私はこれまで多くのTAVIを経験してきました。
現在は浜松労災病院では施設基準上TAVIを行うことはできませんが、すべての大動脈弁狭窄症にTAVIが適しているわけではありませんので、両方の治療のメリットデメリットを説明し、最適な治療についてお伝えすることができるとおもいます。
ご相談ください。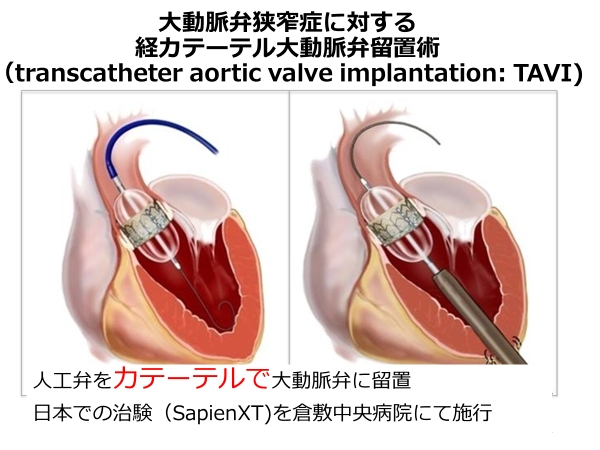
-
OPCAB(オフポンプ冠動脈バイパス術)
創部は小さくならないけれど低侵襲なのがオフポンプ冠動脈バイパス術です。
心臓手術は、人工心肺という循環を肩代わりする機械を使用して手術するのが一般的です。
オフポンプ冠動脈バイパス術は人工心肺を使用せずに冠動脈とバイパス血管を吻合する手術です。
心臓を動かしたまま、2㎜程度の細い血管を吻合するので技術的難易度が高いですが、頸動脈狭窄など動脈硬化の高度な外科ハイリスク患者さんほどそのメリットが大きいことが知られています。
これまで経験した単独冠動脈バイパス術179例中123例にオフポンプ手術を行いました。
左側胸部の小切開で行うMIDCABという方法も用います。浜松労災病院でのMIDCAB症例
78歳男性で数か月前から胸部のもやもや感を自覚していた。
冠動脈造影で精査の結果、冠動脈で一番大切な左前下行枝の完全閉塞を認めました。
カテーテルでの治療が難しく浜松労災病院に紹介されました。
左前下行枝の完全閉塞を認めます。一枝病変であり、左胸に小開胸にてMIDCAB(左内胸動脈→左前下行枝)を施行しました。
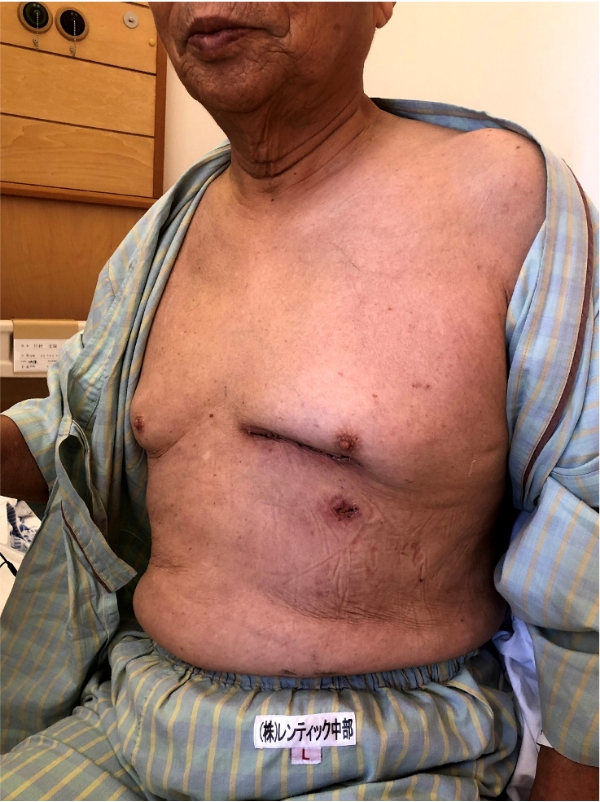
術後の冠動脈CTにて良好な吻合形態とグラフトの開存を認めています。
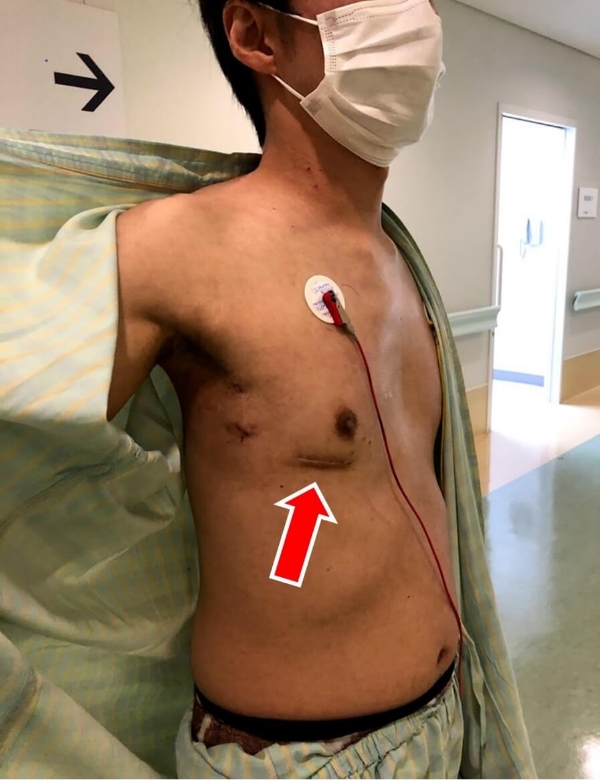
浜松労災病院でのMICS-CABG症例
類天疱瘡でステロイド高容量内服中の3枝病変を有する患者。
胸骨正中切開では感染・前縦郭洞炎のリスクが高いと考え左側胸部小開胸でオフポンプ冠動脈バイパス術(MICS-CABG)を施行しました。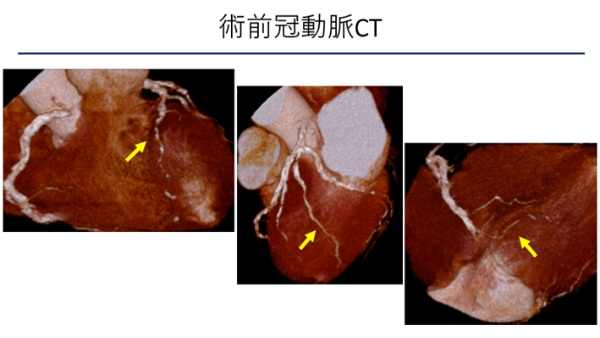
手術は左第5肋間・皮膚切開11センチで左内胸動脈-左前下行枝、コンポジットグラフトで左回旋枝‐右冠動脈をバイパスしました。
創部の写真です。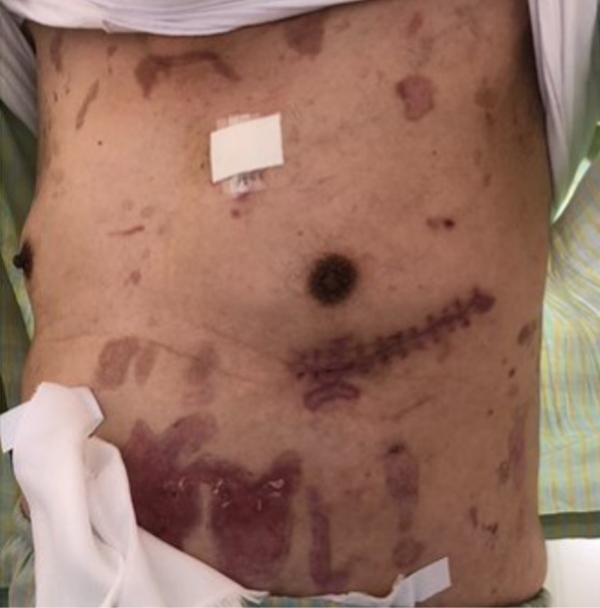
ステロイドを使用してなんとか類天疱瘡の皮膚病変の病勢を抑え込みながら、小切開で手術を行いました。
術後冠動脈CTでも良好なグラフトの開存を認めています。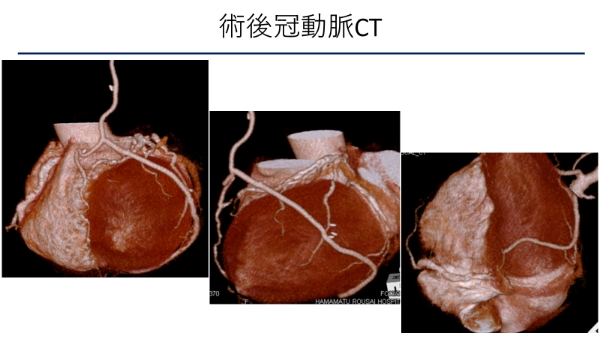
創部治癒の確認のために通常よりかなり長く入院していただきましたが、術後30日目に元気に退院されました。
症例
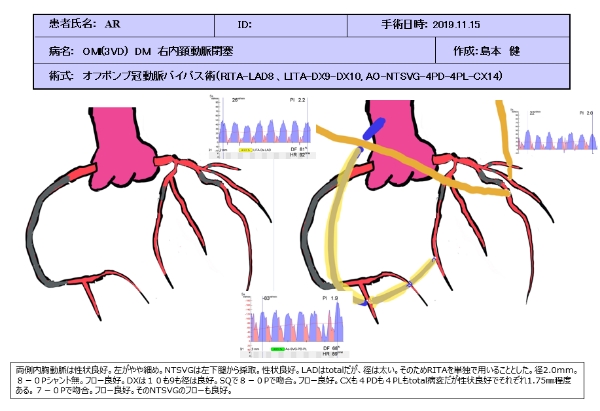
70歳男性で右内頚動脈閉塞しており、手術で人工心肺を用いれば血圧が低くなり脳梗塞のリスクが高い患者さんでした。
左心機能も心拍出率36%と通常の2/3程度で糖尿病も合併していました。
冠動脈造影では左前下行枝が99%狭窄をはじめ複数の枝が高度狭窄をきたしていました。
そのため、人工心肺を使わないオフポンプ冠動脈バイパス術で6か所バイパスを行いました。
グラフトという自己血管の導管は両側内胸動脈を使用しました。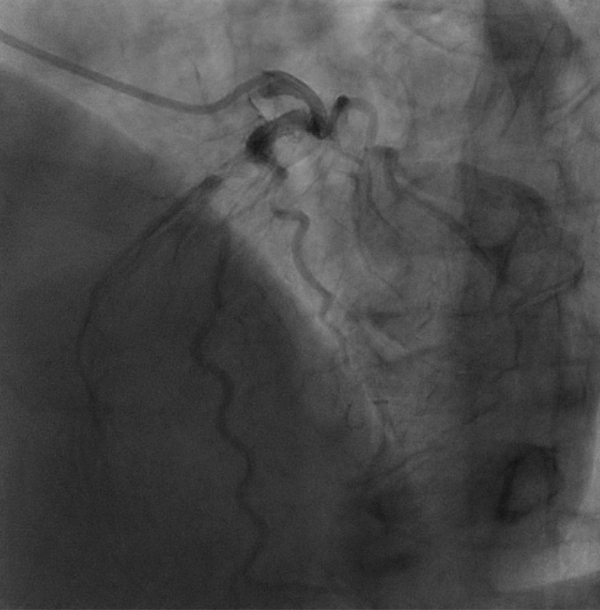
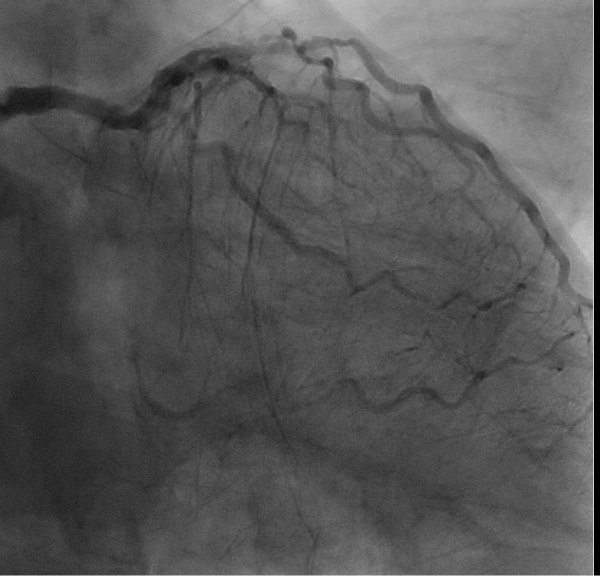
術後冠動脈CTグラフトはすべて良好に開存していました。
手術時間7時間8分 出血量1,400 無輸血
術後はふらつきがやや増強した時期があったものの新規の大きな脳梗塞なく術後21日目に自宅退院することができました。 -
大血管疾患に対する治療-外科手術とステントグラフト
大血管手術とは動脈硬化などによって起こる「大動脈瘤」、あるいは血管が避けてしまった「大動脈解離」に対する手術で、その部分の血管を切除して人工血管に置き換えます。
開胸・開腹して血流を止めて行なう大きな手術です。
心臓から出た上行大動脈が解離しているA型解離は動脈が破裂するリスクが高く発見されればできるだけ早く手術を行うことが推奨されます。
人工心肺を使用して脳と心臓の温度を10度程度低くして代謝を抑制し血流を止めた状態で手術する難易度の高い手術です。
これまで急性解離に対する手術を143例行いました。
倉敷中央病院で開発・発展させたTURN UP吻合という方法をもちいて出血が少なく確実な血管吻合を行ってきました。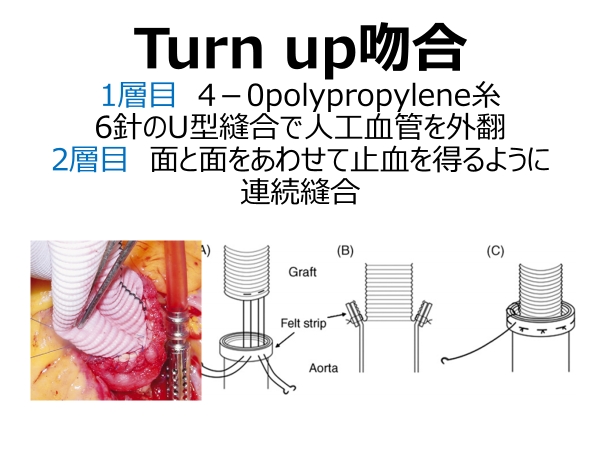
大動脈解離では解離した血管に血液が流れない灌流障害という病態が多く発生しますが、これに対しても術中に積極的に評価するようにしてきました。
様々な取り組みで大動脈解離手術の成績を改善させてきました。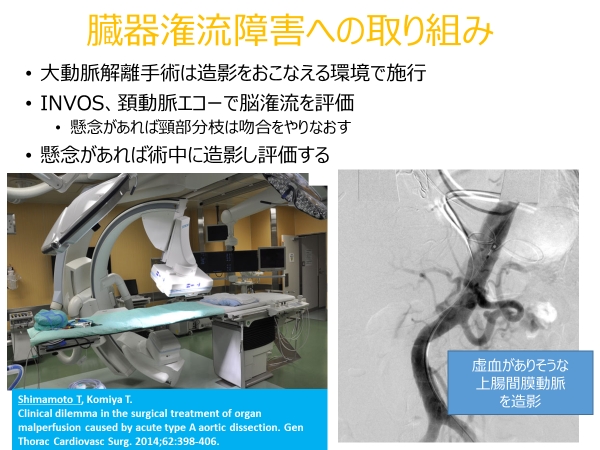
-
ステントグラフト治療
その一方で低侵襲治療可能な大動脈瘤はステントグラフトで多くの患者様を治療してきました。
ステントグラフトとは、人工血管(グラフト)に針金状の金属を編んだ金網(ステント)を縫い合わせたものです。
ステントグラフト内挿術は、このステントグラフトをカテーテル(プラスチック製のチューブ)の中に納めて太ももの付け根から血管の中に入れ、患部で広げて血管を補強するとともに動脈瘤の部分に血液が流れないようにする治療です。
皮膚をほとんど切開することがないので患者さんの負担は小さく、入院期間が短くなり、歩いたり、食事をとったりすることが早くできるようになります。
他の病気が理由で外科手術を見合わせておられる方やご高齢の方への新しい治療法として普及している治療法です。
形態によっては困難な場合がありますが、初期成績は外科的手術と比べても良好な結果が報告されています。
ステントグラフトによる腹部大動脈瘤は354例、胸部大動脈瘤は196例の執刀・指導を行ってきました。
ステントグラフト指導医を4名、実施医を11名輩出しました。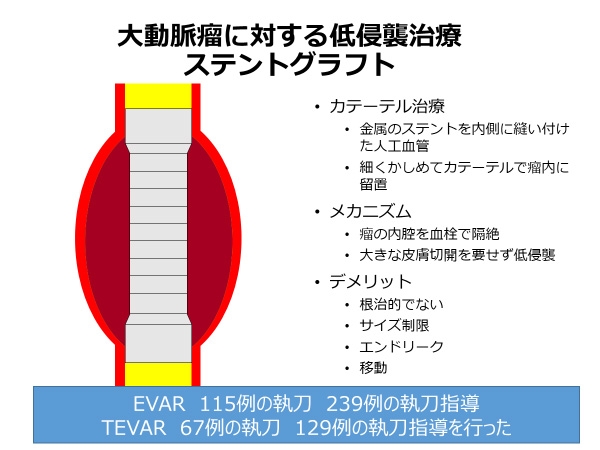
また当院はこれまでの腹部ステントグラフトに加えて、胸部ステントグラフト指導医である島本の赴任により、2020年11月24日より胸部ステントグラフト実施施設となり、治療を開始しております。

症例
腹部大動脈ステントグラフト
Reverse push-up with renal stentingの一例症例は81歳女性パーキンソン病で歩行もままならない高齢女性。
左前下行枝に90%高度狭窄あるも膀胱易出血をみとめ抗血小板の使用が難しいことから、高度の屈曲および短いネックにもかかわらずステントグラフト治療を希望された。
そのため左腎動脈にカバー付きのステントであるViabahnを留置しreverse pushup法をもちいて腹部大動脈ステントグラフト留置術を施行しました。
術後CTでは屈曲ネックに沿った形でステントグラフトが留置できエンドリークも認めませんでした。
屈曲ネックに対する一つのオプションであるこういったテクニックも患者様の病態に応じて駆使します。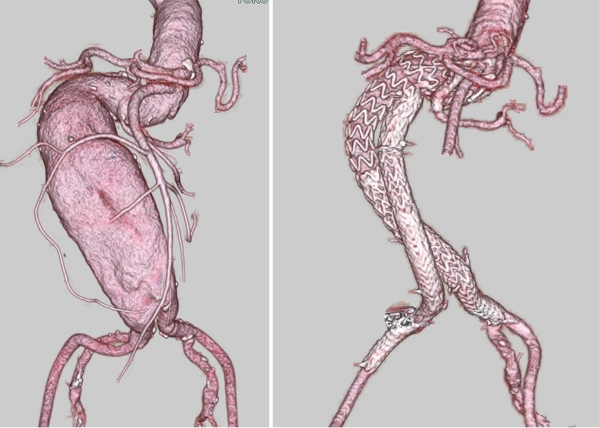
これまでの試みを講演させていただいたり、新聞に取材していただきました。

Best doctors社とは、アメリカに本社を置き、適切な治療やセカンドオピニオンの相談医師紹介などのサービスを行っている会社です。
"The Best Doctors in Japan"とは、医師に対して「自身または家族の治療を、自分以外の誰に委ねるか」という質問を行い、同じ専門分野の他の医師の評価をアンケートすることで進められ、最終的に調査結果から一定以上の評価を得た医師のみが"Best Doctors in Japan"として認定されます。
現在、世界でBest doctorsとして認定されている医師が約53,000名、そのうち約6,500名(2020年3月現在)が日本の医師です。私は2018-2019、2020-2021、2022-2023にBest doctorsに選出していただいております。



これまでの経験を生かして、浜松の医療に微力ながら貢献していきたいと思っております。
浜松に来てみて、街の人はもちろん、病院の方々が優しく温かみがある方ばかりなので私も家族も感激しています。
生まれも育ちも関西人なので、私の”関西弁”はなかなか隠せません。
言葉がきつく聞こえたらごめんなさい。
気軽に声を掛けていただけると嬉しいです。
持てる力をふりしぼって頑張りますので、何卒よろしくお願い申し上げます。
SUTURELESS弁 PERCEVAL 浜松初・浜松労災病院での留置に成功
症例は87歳の女性で、13年前にCEP21㎜弁を留置されていた。
半年前に高熱があり抗生剤で加療されていた。
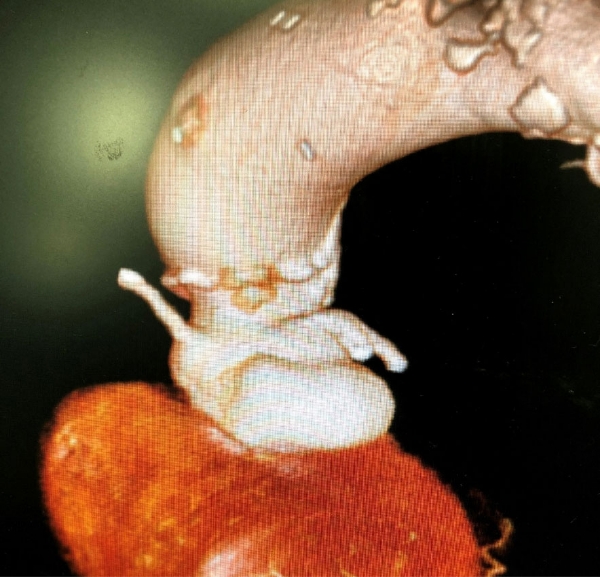
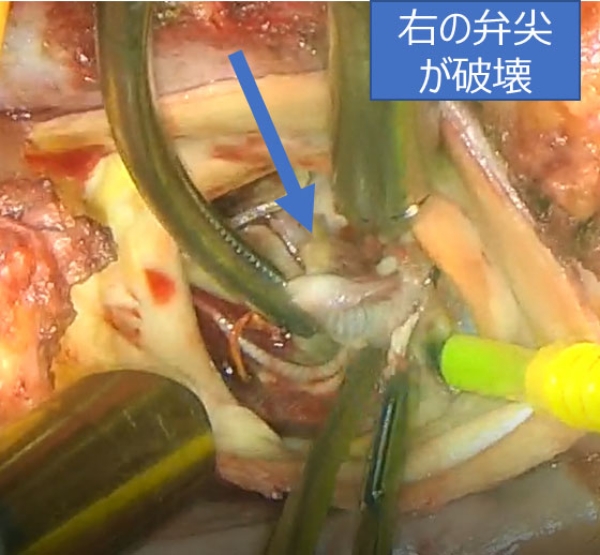
1週間前に心不全で入院精査したところ、大動脈弁高度逆流(右冠尖に相当する人工弁尖の逸脱)を認めた。
可動性の疣贅を大動脈弁に認める
大動脈弁高度逆流を認める
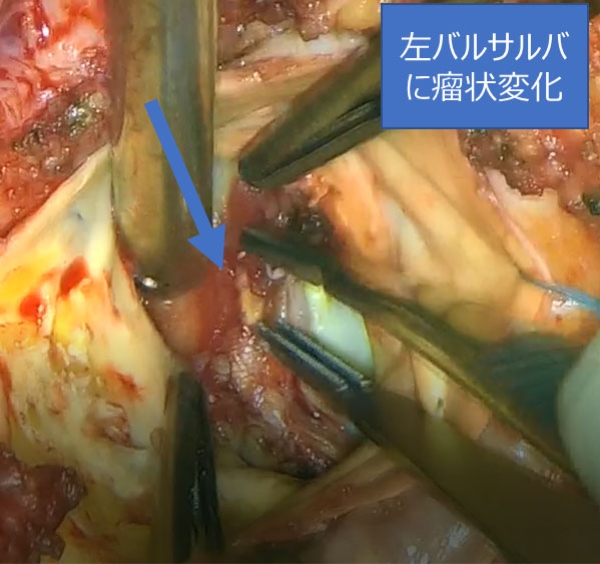
左冠尖に慢性の嚢状変化を認めた
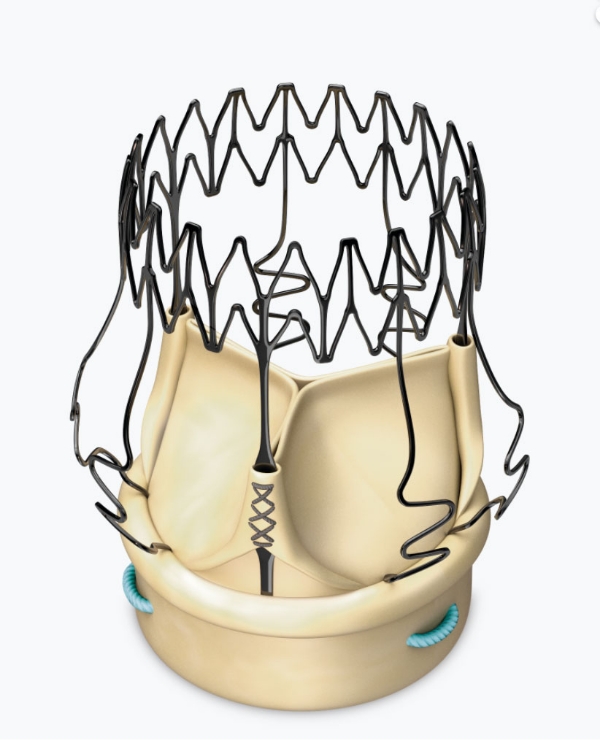
良好な形態での留置に成功
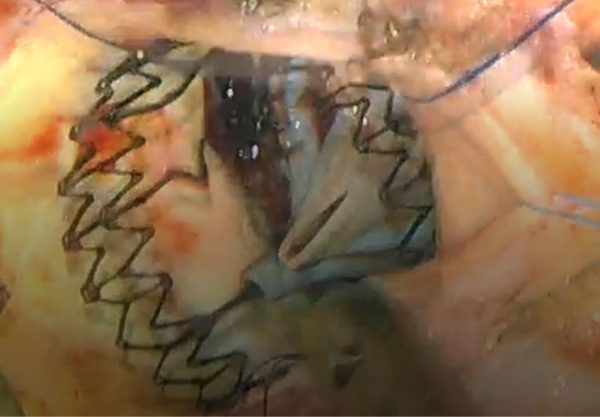
大動脈弁逆流なく、無事に手術が終了しました。
エドワーズ社製 ラピッドデプロイメント人工弁 INTUITY弁の留置に浜松初の成功
症例は73歳女性 高度大動脈弁狭窄と高度冠動脈狭窄に対して、エドワーズ社製ラピッドデプロイメント人工弁の留置に成功しました。
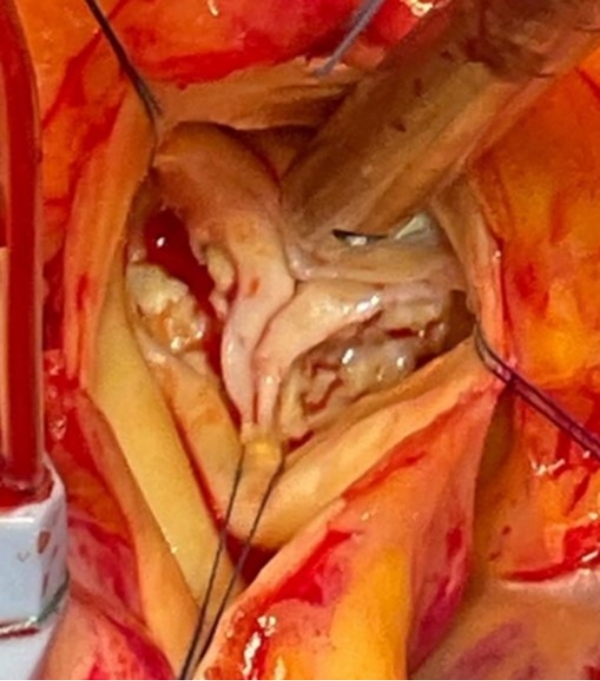
高度に石灰化した三尖の大動脈弁を認めました。
弁輪は21㎜のサイザーがぎりぎり通過する程度の大きさでした。
高度に石灰化した弁尖を丁寧に除いたうえで、上部にはMAGNA弁という長期開存性に優れていることが臨床研究で示されている弁と下部には大動脈弁に固定するカフの付いたエドワーズ社製のラピッドデプロイメント人工弁(INTUITY)を留置しました。
患者様の年齢がお若い場合には長期耐久性に優れていてしかも短時間に留置できる弁が特に有用です。
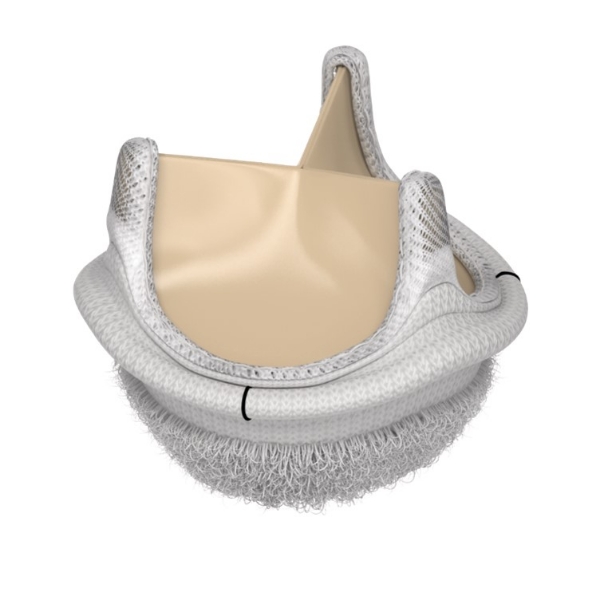
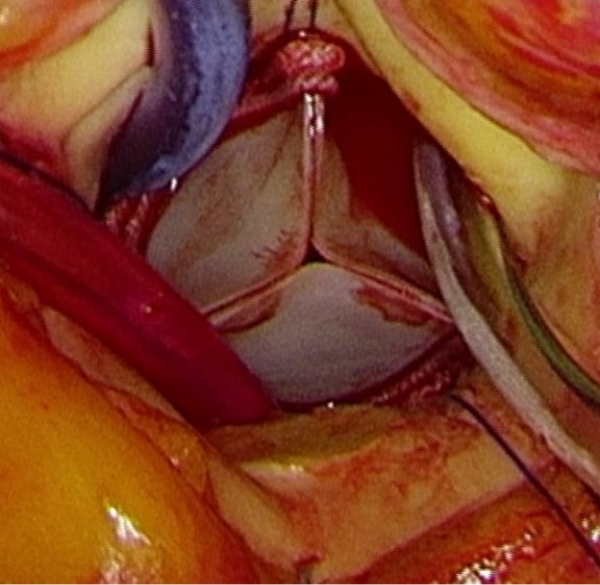
きれいに弁は短時間で留置されています。
患者様の弁輪にもきれいにフィットしていることを内視鏡で確認しています。
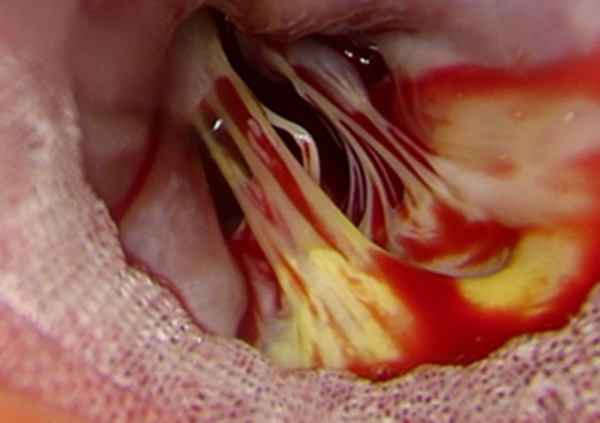
良い製品を様々なイメージモダリティを駆使して、確実に良い手術が提供できるように全力を尽くしています。
医療機関の方へ
2020年11月より現体制となり3年が経過しました。
院内の体制も安定化し緊急疾患やご紹介いただいた患者様のご案内でご迷惑はおかけしません。
2024年4月より副部長が津丸より坂本に替わりましたが、診療体制に変わりはございません。
以前より経カテーテル大動脈弁留置術をご希望の患者様には、当院で行うことができず、ご迷惑をおかけしましたが、遅ればせながらハイブリッド手術室の工事も開始しました。
診療科・部門のご案内
-
診療科
-
診療支援部門
-
専門外来
-
センター











